Artikelen
Artikelen - Zwangerschap en inflammatoire dermatosen/systeemziekten (2019-03)
H.B. Thio
Lang heeft men zich afgevraagd hoe het lichaam omgaat met de immunologische paradox die ontstaat wanneer een vrouw zwanger wordt. Het immuunsysteem van de moeder moet aan de ene kant worden gemoduleerd zodat het niet heftig reageert en de foetus afstoot (want de helft van de genen is afkomstig van de vader, en wordt dus voor het immuunsysteem van de moeder als lichaamsvreemd beschouwd). Aan de andere kant dient het immuunsysteem juist extra alert te zijn op allerlei mogelijke infectieuze gevaren tijdens de zwangerschap. De klinische vraag hoe het beloop eruitziet van een immuungemedieerde inflammatoire aandoening (IMID) tijdens de zwangerschap is niet eenduidig te beantwoorden.
Immunologie en zwangerschap
Er zijn om en nabij tachtig verschillende auto-immuunaan- doeningen bekend bij de mens. De prevalentie van alle auto- immuunziekten samen wordt geschat op 8%.
Auto-immuunaandoeningen komen vaker voor bij vrouwen en vaak treden ze op jong volwassen leeftijd op. Hierdoor kunnen ze dan ook impact hebben op de fertiliteit en zwan- gerschap. De relatie tussen auto-immuniteit en fertiliteit en zwangerschap is bidirectioneel. Auto-immuunziekten kunnen invloed hebben op fertiliteit en zwangerschap en omgekeerd kan zwangerschap het beloop van auto-immuunziekten beïn- vloeden. [1] Auto-immuunziekten zijn meestal geassocieerd met pathogene activiteit van Th1-/ Th17-type cellen; tijdens de zwangerschap, zijn Th2-type cytokines dominant en verantwoordelijk voor de tolerantie van het foetale semiallograft. Oestrogeen en progesteron hebben in principe een stimule- rende invloed op de Th2-type lymfocyten (figuur 1). Tijdens de zwangerschap zijn immuunregulerende cytokines en cellen aanwezig in de bloedcirculatie van de moeder en gaan accu- muleren in de decidua. Hierdoor worden de symptomen van een bestaande auto-immuunziekte gunstig of ongunstig gemoduleerd. Th1/Th17-type auto-immuunziekten worden tij- dens zwangerschap beter, zoals psoriasis, reumatoïde arthritis, multipele sclerose en ziekte van Graves, terwijl Th2-type auto- immuunziekten zoals atopisch eczeem, systemische lupus erythematosus (SLE) en systemische sclerodermie juist erger worden. Dit predominant Th2-type fenomeen vormt ook de verklaring waarom jeuk veelvuldig kan optreden gedurende de zwangerschap (pruritus gravidarum). Immunologisch ge- zien is jeuk een Th2-type gerelateerd klinisch symptoom. Als een auto-immuunziekte zich verbetert tijdens de zwangerschap, dan kan post partum al gauw een exacerbatie optreden. [1] Ondanks de lagere aantallen CD8+-T-cellen is de cytotoxische capaciteit van elk van deze cellen duidelijk meer in vrouwen. Alle onderdelen van het aangeboren (innate) immuunsysteem, zoals het toll-like receptor (TLR)-traject, antigeenpresenterende cellen, macrofagen, neutrofiele granulocyten en naturalkiller (NK)-cellen, zijn doorgaans actiever bij vrouwen. Tijdens de zwangerschap betekent dit dat een auto-inflammatoir syndroom (vroeger periodiekkoortssyndroom genoemd) heftiger in beloop kan worden. Het is dan ook belangrijk de behandeling met de anti-IL-1 anakinra te continueren tijdens zwangerschap. [2]
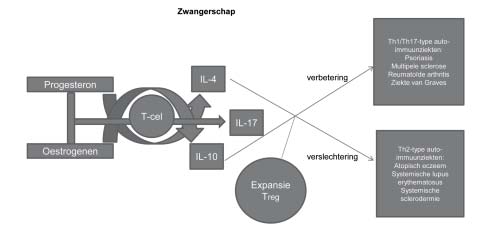
Figuur 1. Progesteron en oestrogenen hebben verschillende effecten op de T-cellen, waardoor de productie van IL-17 geremd wordt en die van IL-4 en IL-10 juist wordt gestimuleerd. Samen met de expansie van de regulatoire T (Treg)-)cellen) worden Th1/Th17-type auto-immuunziekten als psoriasis gedurende de zwangerschap doorgaans beter en Th2-type auto-immuunziekten als atopisch eczeem juist slechter (geadapteerd en in het Nederlands vertaald uit Piccinni MP, Lombardelli L, Logiodice F, et al. Clin Mol Allergy 2016;14:11).
Thymus in zwangerschap
Onderzoekers van Linköping University in Zweden hebben bestudeerd of de thymus betrokken zou kunnen zijn in de immuunsysteemmodulatie in een zwangere vrouw. [3]
De thymus speelt een belangrijk bepalende rol in het immuun- systeem. Wat we op dit moment weten over de thymus in de zwangerschap komt uit studies in muizen. Tijdens de zwangerschap wordt de thymus kleiner en de productie van T-cellen neemt af. Bij muizen leidt deze afname van het aantal T-cellen tot een verzwakking van het immuunsysteem, waardoor de foetus beter kan worden verdragen. De verschillende types T-cellen werden onderzocht in het bloed van 56 zwangere en 30 niet-zwangere vrouwen. De output van T-cellen van de thymus blijkt niet veranderd te zijn in de zwangerschap. Wel is de output van regulatoire T (Treg)-cellen evident toegenomen. Deze resultaten kunnen verklaren hoe de moeder niet alleen de foetus adequaat kan tolereren, maar ook haar verdediging blijft behouden tegen mogelijke infecties. [3] De eerste Human Cell Atlas-studie van de vroege zwangerschap bij de mens heeft aangetoond hoe het maternale immuunsysteem wordt beïnvloed door de cellen uit de zich ontwikkelende placenta. Door 70.000 enkele cellen te bestuderen in de placenta en het baarmoederdeel dat in contact staat met de placenta, is het nu duidelijk dat door een bepaalde communicatie tussen deze cellen de immuunrespons kan worden gemoduleerd waardoor een succesvolle zwangerschap mogelijk wordt gemaakt. [4]
Immuunmodulerende therapie
In het algemeen geldt dat bij patiënten met IMID alle geneesmiddelen tijdens een zwangerschap worden afgeraden. Bij zwangerschap en lactatie zijn systemische corticosteroïden niet schadelijk voor het kind. [5] Wel kunnen de bijwerkingen bij de moeder problemen veroorzaken bij het ongeboren kind, zoals hypertensie en zwangerschapsdiabetes. Tijdens de zwangerschap wordt aangeraden systemisch gebruik te maken van hydrocortison, prednisolon, prednison en methylprednisolon en niet dexamethason en betamethason aangezien deze twee laatstgenoemde via de placenta bij het kindje kunnen komen. De andere corticosteroïden worden in de placenta afgebroken, waardoor slechts 10% het ongeboren kindje bereikt. Tijdens de zwangerschap is het gebruik van topicale corticosteroïden voor op de huid veilig. Deze veiligheid is ook voor lactatie van toepassing. Hydroxychloroquine komt tijdens de zwangerschap via de placenta bij het kind. Wanneer de dagelijkse dosering hydroxychloroquine niet de 400 mg overschrijdt, is de kans op aangeboren afwijkingen niet hoger dan normaal. Metho- trexaat dient te allen tijde vermeden te worden bij zwanger- schap en lactatie. Dit geneesmiddel kan ervoor zorgen dat het ongeboren kindje ernstig gehandicapt raakt of overlijdt.
Methotrexaat komt in de moedermelk en kan schadelijk zijn voor het kind. Azathioprine is pas werkzaam als het is omge- zet in de werkzame metaboliet 6-mercaptopurine (6-MP).
Zowel azathioprine als 6-MP komen bij het ongeboren kindje terecht. Hoewel er tot nu toe geen verhoogd risico op aange- boren afwijkingen lijkt te zijn, kan het kindje wel hematologi- sche afwijkingen ontwikkelen. Zowel azathioprine als 6-MP komen in de moedermelk terecht en zijn schadelijk voor de baby. Er zijn onvoldoende gegevens over het effect van dime- thylfumaraat tijdens de zwangerschap bekend. Mycofenolzuur en de prodrug mycofenolaatmofetil zijn bij de mens sterk tera- togeen. Uit onderzoeksgegevens is bij de mens schadelijkheid gebleken: er is aanzienlijk meer kans op spontane abortus (45-49% van de zwangere vrouwen) en congenitale misvor- mingen (23-27%).
Als een auto-immuunziekte zich verbetert tijdens de zwangerschap, dan kan post partum al gauw een exacerbatie optreden.
Biologics en zwangerschap
Voor vrouwelijke psoriasispatiënten met actieve kinderwens of zwangere psoriasispatiënten wordt de recent geregistreerde biologic certolizumab pegol aangeraden, gevolgd door achter- eenvolgens etanercept, ustekinumab en adalimumab. Certolizumab pegol is een gepegyleerd monoklonaal antilichaam dat TNF-alfa remt. In een studie van zwangere vrouwen die met certolizumab pegol worden behandeld voor verschillende inflammatoire aandoeningen, werd minimale tot geen placen- taoverdracht aangetoond van certolizumab pegol tijdens het tweede en derde trimester van de zwangerschap. Ook vindt er vrijwel geen overdracht van certolizumab pegol uit plasma op moedermelk plaats. Bij de mens zijn er onvoldoende gegevens bekend over de invloed van dupilumab tijdens zwangerschap. Bij dieren werden geen aanwijzingen voor schadelijkheid ge- vonden. Dupilumab komt in de moedermelk; bij borstvoeding wordt het gebruik hiervan ontraden.
Literatuur
- Piccinni MP, Lombardelli L, Logiodice F, et al. How pregnancy can affect autoimmune diseases progression? Clin Mol Allergy 2016;14:11.
- YoungsteinT, Hoffmann P, Lane T, et al. International experience of pregnancy outcomes in auto-inflammatory syndromes treated with Interleukin-1 inhibitors. Pediatr Rheumatol Online J 2015;13(Suppl 1): O67.
- Hellberg S, Mehta RB, Forsberg A, et al. Maintained thymic output of conventional and regulatory T cells during human pregnancy. J Allergy Clin Immunol 2018;DOI: 10.1016/j.jaci.2018.09.023
- Vento-Tormo R, Efremova M, Botting RA, et al. Single-cell reconstruc- tion of the early maternal–fetal interface in humans. Nature 2018;563 7731):347 DOI: 10.1038/s41586-018-0698-6.
- Götestam Skorpen C, Hoeltzenbein M, Tincani A, et al. The EULAR points to consider for use of antirheumatic drugs before pregnancy, and during pregnancy and lactation. Ann Rheum Dis 2016;75:795-810.
Samenvatting
Auto-immuunziekten die geassocieerd zijn met Th1-/Th17- type cellen worden beter tijdens de zwangerschap. Dit komt omdat Th2-type cytokines dan dominant zijn, wat belang- rijk is voor de tolerantie van het foetale semiallograft.
Oestrogeen en progesteron hebben in principe een stimu- lerende invloed op deze Th2-type celactiviteit. Het aange- boren (innate) immuunsysteem is doorgaans actiever bij vrouwen. Tijdens de zwangerschap kan een auto-inflamma- toir syndroom een ernstiger beloop hebben. Door de thymus voortgebrachte regulatoire T (Treg)-cellen zijn verantwoor- delijk voor de inhibitie van Th1- en Th17-cellen tijdens zwangerschap. In het algemeen geldt dat bij vrouwelijke patiënten met een immuungemedieerde inflammatoire aandoening (IMID) alle geneesmiddelen tijdens een zwan- gerschap worden afgeraden. Methotrexaat en mycofenol- zuur/mycofenolaatmofetil zijn absoluut gecontraïndiceerd bij zwangerschap. De biologic certolizumab pegol is de beste optie bij psoriasis tijdens de zwangerschap.
Trefwoorden
zwangerschap – auto-immuunziekten – thymus – Th2-cel – geneesmiddelen – biologics
Correspondentieadres
Bing Thio
E-mail: h.thio@erasmusmc.nl